0. Introducción
México ha registrado en este siglo cambios sustanciales en su
estructura y dinámica poblacional que lo han llevado a una transición
demográfica y epidemiológica.
Dentro de los cambios más importantes destacan la reducción
progresiva y continua de la mortalidad, particularmente de la infantil, el
abatimiento de la fecundidad y el incremento de la esperanza de vida al
nacimiento.
La transición demográfica se ha reflejado en modificaciones
importantes en la estructura de la pirámide de población la cual muestra hacia
finales de 1998 un angostamiento en su base con un mayor crecimiento de los
grupos de adolescentes y mujeres en la etapa postreproductiva.
En 1990 existían en el país 16’951,260 mujeres de 25 años y
más que representaban el 31.6% de la población femenina total. De acuerdo con
las estimaciones del Consejo Nacional de Población (CONAPO) para el año 2000
este grupo de mujeres llegó a 23’904,201 con un porcentaje de 47.7%. Para el año
2010 y 2030 se espera que las mujeres de este grupo constituyan el 55.6% y
68.7%, respectivamente, de la población femenina total.
Estos incrementos permiten anticipar el impacto en los
servicios que el Sistema Nacional de Salud tendrá con este grupo de edad,
considerando que es la población más susceptible de desarrollar una enfermedad
crónico-degenerativa como los cánceres del aparato genital femenino y de la
mama.
Según las cifras del Registro Histopatológico de Neoplasias
en México, en 1997 se reportaron 9,050 nuevos casos de cáncer de mama, con mayor
frecuencia en el grupo de 45 a 54 años de edad, teniendo una variabilidad
importante de presentación en diversas regiones del país.
Entre las mujeres mexicanas, el carcinoma mamario es la
segunda causa de muerte por cáncer, después del cáncer cérvico uterino. Según
datos del Instituto Nacional de Estadística, Geografía e Informática (INEGI), en
1990 ocurrieron 2,230 decesos atribuibles al cáncer de mama, lo que representó
el 1.67% del total de defunciones ocurridas en mujeres de 25 años y más. En 1994
dicha cifra fue de 2,785 (1.90%) muertes y para 1998 aumentó a 3,380 (2.1%)
fallecimientos. Esto significa que en ese último año murieron por cáncer de mama
casi nueve mujeres cada día, lo que representa la muerte de una mujer cada dos
horas y media aproximadamente.
Las tasas de mortalidad por cáncer mamario estandarizadas por
edad entre 1990 y 1998 muestran una tendencia creciente; la de 1990 fue de 13.16
por 100,000 mujeres de 25 años y más; en 1998 aumentó a 15.12 por el mismo
denominador.
En ese sentido, de continuar las condiciones actuales, es
decir, un crecimiento lento pero constante de la mortalidad por cáncer de mama,
la tendencia permite prever que la tasa de mortalidad por este tipo de cáncer,
para el nivel nacional, seguirá incrementándose en el grupo de mujeres de 25
años y más.
El cáncer mamario es uno de los tumores malignos que más
frecuentemente se asocia con el embarazo, se prevé un aumento en la frecuencia
de esta asociación debido a que, en la actualidad, la mujer tiene una tendencia
a posponer los embarazos y a que la aparición de la enfermedad tiende a ser más
frecuente en nuestro medio en mujeres jóvenes, hasta hace poco tiempo, se
consideraba que el cáncer mamario, asociado al embarazo, tenía un mal
pronóstico, debido a que el embarazo contribuía de manera directa al surgimiento
o progreso acelerado de la neoplasia. En la actualidad, se considera que este
mal pronóstico se debe al diagnóstico tardío de la enfermedad y no al efecto del
embarazo sobre el tumor, la sobrevida etapa por etapa es la misma cuando se
comparan embarazadas con no embarazadas que tienen cáncer mamario, el
diagnóstico se determina de acuerdo a los cambios fisiológicos (congestión,
nodularidad, e hipertrofia) que ocurren en las glándulas mamarias durante la
gestación son la causa del diagnóstico tardío.
Es por ello que esta Norma Oficial Mexicana, para la
Prevención, Diagnóstico, Tratamiento, Control y Vigilancia Epidemiológica del
Cáncer de Mama, constituye un documento que permitirá unificar las acciones en
salud y contribuir a la disminución de las tendencias de mortalidad por esta
patología.
1. Objetivo y campo de aplicación
1.1 Esta Norma Oficial Mexicana tiene por objeto
establecer los criterios de operación para la prevención, diagnóstico,
tratamiento, control y vigilancia epidemiológica del cáncer de mama.
1.2 Esta Norma Oficial Mexicana es de observancia
obligatoria para todo el personal de salud, profesional y auxiliar de los
sectores público, social y privado que brinden atención médica.
2. Referencias
Esta Norma se complementa con las normas siguientes:
2.1 NOM-007-SSA2-1993, Para la atención de la mujer
durante el embarazo, parto y puerperio y del recién nacido. Criterios y
procedimientos para la prestación del servicio.
2.2 NOM-158-SSA1-1996, Salud Ambiental. Especificaciones
técnicas para equipos de diagnóstico médico con rayos X.
2.3 NOM-168-SSA1-1998, Del expediente clínico.
2.4 NOM-017-SSA2-1994, Para la vigilancia epidemiológica.
3. Definiciones
Para los fines de esta norma se entiende por:
3.1 Biopsia, a la extracción de tejido de un
organismo vivo para examen microscópico con fines diagnósticos.
3.2 Cáncer, al tumor maligno en general, que se
caracteriza por pérdida en el control de crecimiento, desarrollo y
multiplicación celular, con capacidad de producir metástasis.
3.3 Carcinoma, al término que se refiere a una neoplasia
epitelial maligna.
3.4 Carcinoma in situ de la mama, al tumor maligno
confinado al epitelio que recubre un conducto o un lobulillo sin rebasar la
membrana basal.
3.5 Ciclo mamario completo, a la técnica de
tratamiento con radiaciones ionizantes, el cual comprende la región mamaria
afectada (con o sin glándula) y las zonas linfoportadoras.
3.6 Comunicación educativa, al proceso basado en
el desarrollo de esquemas novedosos y creativos de comunicación que se sustenta
en técnicas de mercadotecnia social, que permite la producción y difusión de
mensajes de alto impacto, con el fin de reforzar los conocimientos en salud y
promover conductas saludables en la población.
3.7 Consejería, al proceso de comunicación
interpersonal, entre el prestador del servicio de salud y usuarias, mediante el
cual se proporcionan elementos para apoyar su decisión voluntaria, consciente e
informada acerca de las actividades de detección, diagnóstico y tratamiento
según sea el caso.
3.8 Educación para la salud, al proceso de
enseñanza-aprendizaje que permite, mediante el intercambio y análisis de la
información, desarrollar habilidades y cambiar actitudes, con el propósito de
inducir comportamientos para cuidar la salud, individual, familiar y colectiva.
3.9 Factores de riesgo, al conjunto de condiciones
particulares que incrementan la probabilidad de desarrollar una patología.
3.10 Ganglio, a la estructura diferenciada que se
encuentra rodeada por una cápsula de tejido conjuntivo y algunas fibras
elásticas, que forma parte de las cadenas del sistema linfático.
3.11 Grey, dosis absorbida que resulta de la
aplicación de 1 Joule/Kg de peso, necesaria para elevar la temperatura del agua
en 2.4 por 10 calorías por gramo equivale a 100 rads. Es decir, 1 rad = 10 Gy =
1cGy.
El Gray (GY) es la unidad en Sistema Internacional de la dosis absorbida.
3.12 Hiperplasia, a la proliferación de más de dos
células por encima de la membrana basal en el conducto o el lobulillo.
3.13 Hiperplasia simple, a la proliferación de más
de dos células por encima de la membrana basal en el conducto o el lobulillo sin
alteraciones citológicas ni estructurales.
3.14 Hiperplasia atípica, a la proliferación de
más de dos células por encima de la membrana basal en el conducto o el lobulillo
con alteraciones citológicas y/o estructurales.
3.15 Mastografía o mamografía, al estudio
radiológico de las mamas, tomado con un aparato (mastógrafo) diseñado
especialmente para este fin, con el que podrán efectuar mastografías de pesquisa
y de diagnóstico.
3.16 Morbilidad, es la presentación de una
enfermedad o daño que ocurre sobre una población específica en un lugar y tiempo
determinado.
3.17 Mortalidad, son las defunciones que ocurren
en una población en un lugar específico y tiempo determinado.
3.18 Neoplasia, a la formación de tejido nuevo de
carácter tumoral.
3.19 Nódulo, a la estructura de un ganglio.
3.20 Nuligesta, a la condición de la mujer que
nunca se ha embarazado.
3.21 Nulípara, a la condición de la mujer que no
ha parido.
3.22 Oncología, a la rama de la medicina que
estudia los tumores benignos y malignos.
3.23 Participación social, al proceso que permite
involucrar a la población, a las autoridades locales, a las instituciones
públicas y a los sectores social y privado en la planeación, de los programas y
acciones de salud, con el propósito de lograr un mayor impacto y fortalecer el
Sistema Nacional de Salud.
3.24 Prevención primaria, a todas aquellas
actividades o acciones de promoción, educación o fomento de la salud, así como
las de protección específica para la prevención de las enfermedades.
3.25 Prevención secundaria, a todas aquellas
actividades o acciones que están encaminadas a lograr el diagnóstico y
tratamiento temprano con el fin de limitar los daños a la salud.
3.26 Prevención terciaria, a las actividades que
se dirigen a la rehabilitación reconstructiva, estética y psicológica de la
paciente, o a evitar complicaciones.
3.27 Promoción de la salud, al proceso que permite
fortalecer los conocimientos, aptitudes y actitudes de las personas para
participar corresponsablemente en el cuidado de su salud y para optar por
estilos de vida saludables, facilitando el logro y conservación de un adecuado
estado de salud individual, familiar y colectivo mediante actividades de
Participación Social, Comunicación Educativa y Educación para la Salud.
3.28 Tilectomía o tumorectomía, a la excisión del
tumor directamente del sitio de localización.
4. Símbolos y abreviaturas
4.1 %: Por ciento
4.2 BIRADS: Sistema de información radiológica para la
imagen de la mama
4.3 cm: centímetros
4.4 CONAPO: Consejo Nacional de Población
4.5 CONAVE: Comité Nacional de Vigilancia Epidemiológica
4.6 DOF: Diario Oficial de la Federación
4.7 Gy: Grey
4.8 INEGI: Instituto Nacional de Estadística, Geografía e
Informática
4.9 mGy: miligrey
4.10 mhz: megahertz
4.11 mm: milímetros
4.12 NOM: Norma Oficial Mexicana
4.13 SINAVE: Sistema Nacional de Vigilancia
Epidemiológica
4.14 TNM: Tumor, Ganglio, Metástasis
5. Disposiciones generales
5.1 Las actividades de prevención, incluyen la
comunicación educativa a la población para valorar los factores de riesgo y
promover estilos de vida sanos que contribuyan a la disminución de la morbilidad
por el cáncer de la mama, así como las actividades de detección temprana para la
identificación, diagnóstico, tratamiento y control oportuno del cáncer de mama.
5.2 Las actividades de detección del cáncer de mama,
incluyen tres tipos de intervención específica que van dirigidos a la población
femenina de acuerdo con su grupo de edad y su vulnerabilidad e incluyen: 1)
Autoexploración, 2) Examen clínico y 3) Mastografía.
5.3 Una vez detectada una lesión sospechosa de cáncer de
la mama, la mujer debe recibir atención oportuna y adecuada para el diagnóstico
y tratamiento, de acuerdo con los lineamientos establecidos.
5.4 Los criterios y procedimientos mínimos para el
diagnóstico y tratamiento que deben ser ofrecidos, incluyen los relacionados en
los capítulos de diagnóstico, imagenología, clasificación, consejería y
tratamiento, tratados en esta norma.
5.5 Las actividades de control, incluyen las relacionadas
con el monitoreo de los procesos de prevención, diagnóstico y tratamiento
enfocados a la mejora continua de la calidad de la atención, deben ser
efectuadas al interior de las instituciones de acuerdo con la infraestructura y
normatividad interna correspondiente.
5.6 Clasificación y codificación
El cáncer de la mama se debe codificar, de acuerdo con la
Clasificación Internacional de Enfermedades en su X revisión, de la siguiente
manera:
Tumor maligno de la mama (C50)
Tumor maligno del pezón y areola mamaria (C50.0)
Tumor maligno de la porción central de la mama (C50.1)
Tumor maligno del cuadrante superior interno de la mama
(C50.2)
Tumor maligno del cuadrante inferior interno de la mama
(C50.3)
Tumor maligno del cuadrante superior externo de la mama
(C50.4)
Tumor maligno del cuadrante inferior externo de la mama
(C50.5)
Tumor maligno de la prolongación axilar de la mama (C50.6)
Lesión de sitios contiguos de la mama (C50.8)
Tumor maligno de la mama, parte no especificada (C50.9)
6. Consejería
La consejería considera como parte de las acciones
encaminadas a la prevención, detección y diagnóstico del cáncer de mama y se
inicia con actividades de promoción, educación y fomento a la salud.
6.1 Características
6.1.1 Mediante la consejería se debe proporcionar
información, orientación y asesoría al usuario o usuaria y sus familiares, de
acuerdo con lo establecido en la presente norma, a fin de aclarar las dudas que
pudieran tener las o los pacientes acerca del cáncer de mama, en cuanto a los
siguientes aspectos:
6.1.1.1 Anatomía y fisiología de la glándula mamaria,
6.1.1.2 Factores de riesgo del cáncer mamario,
6.1.1.3 Manifestaciones clínicas,
6.1.1.4 Exploración clínica y autoexploración de las
mamas,
6.1.1.5 Detección y referencia de casos del primero al
segundo nivel de atención médica,
6.1.1.6 Detección, diagnóstico y referencia de casos del
segundo al tercer nivel de atención médica,
6.1.1.7 Diagnóstico, tratamiento, control y, en su caso,
contrarreferencia del tercero al segundo nivel y de éste al primero,
6.1.1.8 Características y riesgos del tratamiento,
6.1.1.9 Probables secuelas, y
6.1.1.10 Rehabilitación.
6.1.2 La consejería debe plantear la exploración y
expresión de los sentimientos, tales como: angustia, temor, ambivalencia,
depresión, ira y negación, con objeto de disminuir éstos para facilitar la toma
de decisiones y poner en práctica la acción a seguir.
6.1.2.1 La consejería debe hacer énfasis en la
efectividad y limitaciones del tratamiento y en el pronóstico de la enfermedad,
con base en la particularidad del caso y las características personales del
usuario y la usuaria, hacia su participación activa y comprometida, para lograr
el éxito del tratamiento.
6.1.3 Se debe constatar que el o la usuaria ha recibido y
comprendido la información proporcionada.
6.1.4 Debido a que el consejero, el o la usuaria y sus
familiares establecen una comunicación sobre cuestiones de índole personal, es
importante que se preserve el carácter privado y confidencial de la consejería,
para que se aliente la expresión con absoluta confianza y libertad.
6.1.5 Se debe tener en cuenta que la decisión y el
consentimiento de la usuaria deben respetarse, basándose en los principios de
respeto, voluntariedad e imparcialidad de la orientación consejería.
6.2 Perfil del personal prestador de servicios.
6.2.1 La consejería debe ser proporcionada por personal
de salud que haya recibido capacitación específica y debe estar ampliamente
informado sobre la prevención primaria, secundaria y terciaria.
6.2.2 Para realizar una labor eficaz, el consejero debe
establecer un diálogo ágil con el usuario o la usuaria, así como observar, hacer
preguntas significativas y escuchar, saber orientar en forma clara y precisa,
para lo cual debe auxiliarse de material educativo específico y accesible.
6.3 Lugar y momento para efectuar la consejería.
6.3.1 La consejería debe llevarse a cabo en las unidades
de consulta externa y hospitalización, en los centros de atención comunitaria o
en el domicilio del usuario o la usuaria. Debe impartirse en las diferentes
oportunidades de consulta o visita que el usuario o la usuaria haga al personal
de salud o al servicio.
6.3.2 Se debe tener especial interés en proporcionar
consejería a la mujer con las siguientes características:
6.3.2.1 Ser mayor de 25 años,
6.3.2.2 Con factores de riesgo,
6.3.2.3 En consulta prenatal,
6.3.2.4 Candidata a cirugía mamaria, o
6.3.2.5 En tratamiento con quimioterapia, radioterapia
y/o hormonoterapia.
7. Prevención
7.1 Prevención primaria
La prevención primaria del cáncer de mama se debe realizar
mediante la información, orientación y educación a toda la población femenina
sobre los factores de riesgo y la promoción de conductas favorables a la salud.
7.1.1 Las actividades de prevención están encaminadas al
conocimiento de los siguientes factores de riesgo:
7.1.1.1 Mujer mayor de 40 años,
7.1.1.2 Historia personal o familiar de cáncer de mama,
7.1.1.3 Nuligesta,
7.1.1.4 Primer embarazo a término después de los 30 años
de edad,
7.1.1.5 Antecedentes de patología mamaria benigna
(proceso proliferativo, hiperplasia atípica),
7.1.1.6 Vida menstrual de más de 40 años (menarca antes
de los 12 años y menopausia después de los 52 años), y
7.1.1.7 Obesidad.
7.1.2 Se debe orientar a las mujeres sobre su
responsabilidad en el autocuidado de su salud y la importancia de valorar y
disminuir los factores de riesgo cuando sea posible y promover estilos de vida
sanos.
7.1.3 La promoción se debe realizar por los sectores
público, social y privado, a través de los medios de comunicación grupal e
interpersonal.
7.2 Prevención secundaria
7.2.1 La prevención secundaria del cáncer de la mama se
debe efectuar mediante la autoexploración, el examen clínico y la mastografía.
Una vez detectada la lesión a través de estos procedimientos, se procede al
diagnóstico confirmatorio y al tratamiento adecuado de manera oportuna y con
calidad de acuerdo con los criterios que marca la presente norma.
7.2.2 La autoexploración se deberá recomendar en forma
mensual a partir de la menarca; entre el 7o. y 10o. día de iniciado el sangrado
en la mujer menstruante y en la posmenopáusica se debe realizar en un día fijo
elegible por ella.
7.2.3 Es función del prestador de servicios de salud
enseñar la técnica de autoexploración a todas las mujeres que acudan a la unidad
de salud. Además, debe organizar actividades extramuros para la difusión de la
misma de acuerdo con los lineamientos de cada Institución.
7.2.4 El examen clínico de las mamas debe ser realizado
por médico o enfermera capacitados, en forma anual, a todas las mujeres mayores
de 25 años que asisten a las unidades de salud, previa autorización de la
usuaria.
7.2.5 La toma de mastografía se debe realizar anualmente
o cada dos años, a las mujeres de 40 a 49 años con dos o más factores de riesgo
y en forma anual a toda mujer de 50 años o más, por indicación médica y con
autorización de la interesada, de existir el recurso. En las unidades médicas de
la Secretaría de Salud el servicio de mastografía no se debe negar a ninguna
mujer por razones de tipo económico.
7.2.6 A toda mujer que haya tenido un familiar (madre o
hermana) con cáncer de mama antes de los 40 años; se le debe realizar un primer
estudio de mastografía diez años antes de la edad en que se presentó el cáncer
en el familiar y posteriormente de acuerdo a los hallazgos clínicos, el
especialista determinará el seguimiento.
7.2.7 Al detectar patología mamaria, por clínica, y de
existir el recurso, con la toma de mastografía y/o ultrasonido, se debe referir
a la paciente a consulta ginecológica en un segundo nivel de atención médica.
7.2.8 Todas las pacientes que sean sospechosas de tener
patología maligna de la mama, deben ser canalizadas al siguiente nivel de
atención médica en forma oportuna.
7.2.9 La vigilancia de pacientes, con antecedentes
personales de patología mamaria, debe ser establecida en los tres niveles de
atención médica.
7.3 Prevención terciaria
7.3.1 La prevención terciaria del cáncer de mama se debe
realizar en los casos necesarios mediante la rehabilitación reconstructiva,
estética y psicológica de las usuarias que reciben tratamiento quirúrgico,
quimioterapia, radioterapia u hormonoterapia, según lo ameriten.
7.3.2 Se debe orientar sobre la existencia de grupos de
apoyo para mujeres con cáncer de mama.
7.4 Participación Social
7.4.1 Las actividades de participación social debe
realizarlas el personal de acuerdo con su nivel de competencia.
7.4.2 Se debe promover la participación de grupos
organizados y de líderes de la comunidad, para que actúen como informadores y
promotores en su núcleo de influencia.
7.4.3 Se debe establecer concertación y coordinación con
el sector educativo, especialmente del nivel medio y superior, para que el tema
se trate en el ámbito de la educación formal.
7.4.4 Se debe invitar a las agrupaciones gremiales y
centros laborales a organizar campañas intensivas de detección oportuna de
cáncer de la mama entre su población femenina.
7.4.5 Se debe capacitar a promotores institucionales y
voluntarios, de acuerdo con los lineamientos y contenidos de esta norma.
7.4.6 Se debe encauzar la participación activa de los
médicos en las actividades relacionadas con campañas educativas para la
detección temprana del cáncer mamario.
8. Diagnóstico
8.1 A toda mujer con sospecha de patología mamaria se le
debe realizar el siguiente procedimiento:
8.1.1 Historia clínica completa enfocada a la búsqueda de
factores de riesgo de cáncer de mama.
8.1.2 Examen clínico completo con énfasis en las
glándulas mamarias y zonas linfoportadoras (ganglios axilares y
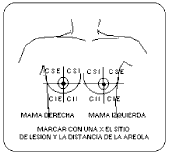
supraclaviculares) conforme a lo establecido en el Apéndice normativo A.
8.1.3 Mastografía y/o ultrasonido, según la edad,
hallazgos y detección de factores de riesgo, conforme al numeral 9.2.
8.2 En caso de sospecha de malignidad a la exploración
clínica y/o estudio de imagen (mastografía), se envía al siguiente nivel de
atención, en los casos necesarios.
8.3 Para establecer el diagnóstico, es necesario la
correlación entre hallazgos clínicos, mastográficos e histopatológicos.
8.4 Diagnóstico histopatológico
8.4.1 El diagnóstico clínico del cáncer mamario requiere
de la confirmación citohistopatológica mediante una biopsia; ésta debe ser
efectuada exclusivamente por el médico especialista.
8.4.2 La selección de la técnica a utilizar depende de
las facilidades y medios tecnológicos disponibles, así como de las indicaciones
particulares.
8.5 Para efectuar cualquier técnica se requiere personal
capacitado y competente.
8.6 Las técnicas de biopsia que deben ser usadas, son
cualquiera de las siguientes:
8.6.1 Con aguja fina,
8.6.2 Con aguja de corte,
8.6.3 Escisional,
8.6.4 Incisional, o
8.6.5 Con marcaje.
8.7 Diagnóstico anatomopatológico
8.7.1 Una vez realizado el procedimiento quirúrgico
radical o conservador, la información del laboratorio de patología debe incluir:
8.7.1.1 Fecha de diagnóstico.
8.7.1.2 Sitio primario del tumor.
8.7.1.3 Descripción macroscópica:
8.7.1.4 Tamaño de la lesión,
8.7.1.5 Nódulos examinados.
8.7.1.6 Límites (infiltrante o bien delimitado), y
8.7.1.7 Estado de los bordes quirúrgicos.
8.8 Descripción histopatológica:
8.8.1 Grado nuclear, índice mitótico, formación de
túbulos,
8.8.2 Tipo histológico del tumor (ductal, lobulillar,
otro; in situ o infiltrante),
8.8.3 Grado de diferenciación, y
8.8.4 Presencia o ausencia de invasión vascular y
linfática.
8.9 Multicentricidad.
8.10 Presencia o ausencia de metástasis ganglionares,
número de ganglios afectados,
8.10.1 Presencia o ausencia de invasión extracapsular, y
8.11 Determinación de receptores hormonales en el tejido
tumoral por inmunohistoquímica (estrógeno-progesterona).
9. Imagenología
9.1 Los estudios de gabinete, utilizados para la
detección y control de los padecimientos mamarios, tienen indicaciones y
características específicas. Deben ser solicitados por el médico de acuerdo con
una valoración y previo consentimiento de la paciente.
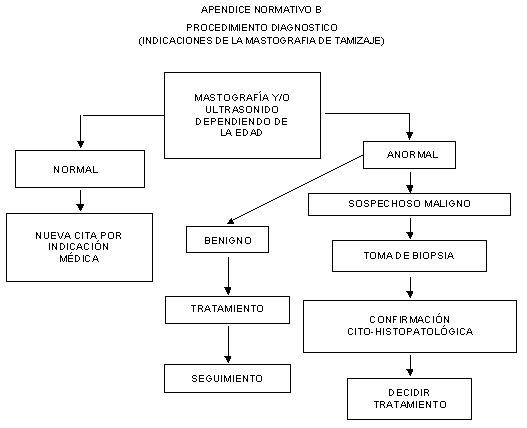
9.2 Indicaciones de mastografía de tamizaje en mujeres de
40 años y más, conforme a lo establecido en el Apéndice normativo B.
9.2.1 El estudio consta de la toma de dos proyecciones
para cada mama:
cráneo caudal, y
medio lateral oblicua.
9.2.2 Cuando la mastografía presenta densidad asimétrica;
masa o tumor; microcalcificaciones; distorsión de la arquitectura, o ectasia
ductal asimétrica, es necesaria la toma de proyecciones adicionales y
ultrasonido (mastografía diagnóstica).
9.3 Indicaciones clínicas para la toma de mastografía
diagnóstica:
9.3.1 Mujer con síntomas de patología mamaria a partir de
los 35 años,
9.3.2 Mujer joven con sospecha de cáncer mamario
independiente de la edad,
9.3.3 Búsqueda de tumor primario desconocido, o
9.3.4 Antecedente personal de cáncer mamario.
9.4 Se deben tomar todas las precauciones necesarias para
el caso de las mujeres embarazadas.
9.5 El seguimiento o vigilancia de pacientes con cáncer
mamario se debe realizar de acuerdo con lo establecido en el Apéndice normativo
C.
a) La primera mastografía se deberá realizar a los
seis meses de iniciado el tratamiento quirúrgico conservador.
b) La segunda mastografía se deberá realizar en forma
anual posterior al tratamiento quirúrgico.
9.5.1 El resultado del estudio de mastografía diagnóstica
y de tamizaje debe reportarse de acuerdo a la clasificación de BIRADS:
9.5.1.1 Estudio insuficiente o técnicamente deficiente (BIRADS
0),
9.5.1.2 Mama normal (BIRADS 1),
9.5.1.3 Hallazgos benignos (BIRADS 2),
9.5.1.4 Hallazgos probablemente benignos (es conveniente
el seguimiento radiológico cada 6 meses durante 2 años o biopsia con aguja de
corte) (BIRADS 3),
9.5.1.5 Hallazgos probablemente malignos en lesión no
palpable (se sugiere biopsia escisional o con previo marcaje) (BIRADS 4), o
9.5.1.6 Hallazgo maligno (se sugiere biopsia) (BIRADS 5).
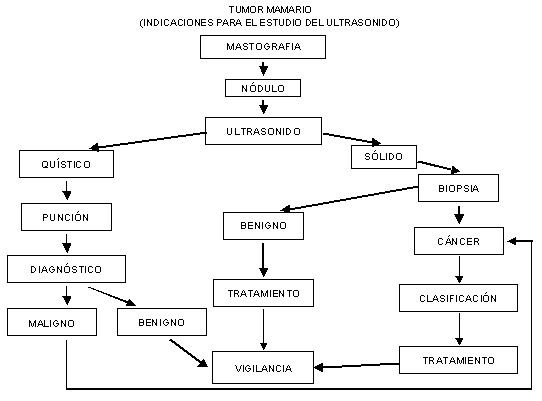
9.5.2 Las indicaciones para la realización del estudio de
ultrasonido se deben realizar conforme al Apéndice normativo D, en los
siguientes casos:
9.5.2.1 Mujer menor de 35 años con sintomatología
mamaria,
9.5.2.2 Mama densa,
9.5.2.3 Caracterización de un nódulo,
9.5.2.4 Densidad asimétrica,
9.5.2.5 Implantes mamarios,
9.5.2.6 Mastitis o abscesos,
9.5.2.7 Embarazo con sintomatología mamaria,
9.5.2.8 Guía de procedimientos intervencionistas, o
9.5.2.9 Tumor quístico o sólido.
9.5.3 El estudio de ultrasonido no se debe indicar en:
9.5.3.1 Detección del cáncer mamario,
9.5.3.2 Mama grasa, y
9.5.3.3 Microcalcificaciones.
9.6 Características técnicas del equipo de mastografía
9.6.1 El equipo debe estar diseñado específicamente para
este fin. No se pueden utilizar equipos que no cumplan con lo establecido en la
Norma Oficial Mexicana NOM-158-SSA1-1996, Salud ambiental. Especificaciones
Técnicas para Equipos de diagnóstico México con Rayos "X".
9.6.2 El equipo debe contar con un sistema luminoso que
limite el campo.
9.6.3 El equipo debe contar con dispositivos, indicadores
de tensión, corriente, tiempo de exposición y emisión de radiación.
9.6.4 El valor nominal del tamaño del punto focal grueso
debe ser de 0.4 mm o menor.
9.6.5 La dosis promedio glandular no debe exceder 3 mGy.
por proyección.
9.6.6 La valoración del estado del equipo de revelado
debe ser diaria y analizarse de la siguiente manera:
9.6.6.1 Sensitometría,
9.6.6.2 Densitometría,
9.6.6.3 Toma de temperatura, y
9.6.6.4 Limpieza de pantallas.
9.6.7 Las pruebas de control de calidad del local y el
equipo para la toma de una mastografía serán las siguientes:
9.6.7.1 Limpieza del cuarto obscuro,
9.6.7.2 Control del procesador de revelado,
9.6.7.3 Limpieza de pantallas,
9.6.7.4 Luminosidad del negatoscopio,
9.6.7.5 Imágenes del fantoma,
9.6.7.6 Lista de chequeo visual del equipo,
9.6.7.7 Análisis de repetición,
9.6.7.8 Análisis de retención del fijador,
9.6.7.9 Velo del cuarto obscuro,
9.6.7.10 Contacto pantalla-película, y
9.6.7.11 Compresión.
9.7 Las características técnicas del equipo de
ultrasonido deben contar con transductor lineal de 7.5 mhz a 12 mhz (alta
resolución).
10. Clasificación histopatológica
10.1 Se debe utilizar la clasificación de los carcinomas
mamarios de la Organización Mundial de la Salud (OMS), ver Apéndice informativo
A.
10.2 Información de las etapas.
10.2.1 Este sistema de clasificación proporciona una
estrategia de agrupación para pacientes con respecto a la terapéutica y al
pronóstico.
10.2.2 El Comité Americano Conjunto sobre el Cáncer (AJCC,
por sus siglas en inglés) ha designado las etapas o estadios mediante la
clasificación TNM, ver Apéndice informativo B.
10.2.3 Clasificación de los tumores mamarios, sus nódulos
y metástasis:
T: Tumor primario
TX: El tumor primario no puede ser evaluado
TO: No hay evidencia de tumor primario
Tis: Carcinoma in situ (carcinoma intraductal, carcinoma
lobular in situ o enfermedad de Paget de pezón sin tumor que lo acompañe)
T1: Tumor de 2.0 cm o menos en su mayor dimensión
T1a: Tumor de más de 0.1 cm pero no más de 0.5 cm en su mayor
dimensión
T1b: Tumor de más de 0.5 cm pero no más de 1.0 cm en su mayor
dimensión
T1c: Tumor de más de 1.0 cm pero no más de 2.0 cm en su mayor
dimensión
T2: Tumor de más de 2.0 cm pero no más de 5.0 cm en su mayor
dimensión
T3: Tumor mide más de 5.0 cm en su mayor dimensión
T4: Tumor de cualquier tamaño con extensión directa a la
pared torácica o la piel
T4a: Extensión a la pared torácica
T4b: Edema "piel de naranja", ulceración de la piel de la
mama o nódulos satélites limitados a la misma
T4c: Ambos casos mencionados arriba (T4a y T4b)
T4d: Carcinoma inflamatorio
N: Ganglios linfáticos regionales
NX: No se pueden evaluar los ganglios linfáticos regionales
(por ejemplo, porque fueron extraídos previamente)
NO: No hay metástasis regional de los ganglios linfáticos
N1: Metástasis a ganglio o ganglios linfáticos axilares
ipsilaterales móviles
N2: Metástasis a ganglio o ganglios linfáticos ipsilaterales
unidos entre sí o a otras estructuras
N3: Metástasis a ganglio o ganglios linfáticos mamarios
internos ipsilaterales
pN: Clasificación patológica
pNX: No se pueden evaluar los ganglios linfáticos regionales
(no se extrajeron para estudio patológico o se extrajeron anteriormente)
pNO: No hay metástasis a los ganglios linfáticos regionales
pN1: Metástasis a ganglio o ganglios linfáticos axilares
ipsilaterales móviles
pN1a: Sólo micrometástasis (ninguna mayor de 0.2 cm)
pN1b: Metástasis a ganglio(s) linfático(s), cualquiera mayor
de 0.2 cm
pN1bI: Metástasis a entre uno y tres ganglios linfáticos,
cualquiera mayor de 0.2 cm de tamaño y todos menores de 2.0 cm en su mayor
dimensión
pN1bII: Metástasis a cuatro o más ganglios linfáticos,
cualquiera mayor de 0.2 cm de tamaño y todos menores de 2.0 cm en su mayor
dimensión
pN1bIII: Extensión del tumor más allá de la cápsula de un
ganglio linfático; metástasis menor de 2.0 cm en su mayor dimensión
pN1bIV: Metástasis a un ganglio linfático de 2.0 cm o más en
su mayor dimensión
pN2: Metástasis a ganglio o ganglios linfáticos axilares
ipsilaterales unidos entre sí o a otras estructuras
pN3: Metástasis a ganglio o ganglios linfáticos ipsilaterales
mamarios internos
(M): Metástasis distante
MX: No se puede evaluar la presencia de metástasis distante
MO: No hay metástasis distante
M1: Presencia de metástasis distante (incluye metástasis a
los ganglios linfáticos supraclaviculares ipsilaterales)
Nota: la pared torácica incluye costillas, músculos
intercostales y el músculo serrato mayor, pero no los músculos pectorales.
11. Tratamiento
11.1 Las decisiones terapéuticas del cáncer de la mama se
deben formular de acuerdo con las categorías del sistema de clasificación,
condiciones generales de salud de la paciente, etapificación de la enfermedad,
estado hormonal de la mujer, recursos humanos y materiales con que se cuente,
considerando la voluntad y libre decisión de la paciente.
11.2 Consideraciones generales
11.2.1 Se debe contar con el consentimiento firmado de la
paciente previa información completa, de acuerdo con la Norma Oficial Mexicana
NOM-168-SSA1-1998, Del Expediente Clínico.
11.2.2 Los métodos terapéuticos que en la actualidad se
emplean para tratar el cáncer mamario son:
11.2.2.1 Cirugía,
11.2.2.2 Radioterapia,
11.2.2.3 Quimioterapia, y
11.2.2.4 Hormonoterapia.
De ellos, la cirugía y la radioterapia tienen una acción
local o locorregional; en la quimioterapia y la hormonoterapia su acción es
sistémica.
11.2.3 Se debe tener el diagnóstico previo de cáncer
documentado con la clasificación histopronóstica de Scarff-Blomm- Richardson,
conforme a lo establecido en el Apéndice normativo E.
11.2.4 El tratamiento debe ser realizado por personal
médico especializado, con experiencia en manejo oncológico.
11.2.5 Se debe contar con la infraestructura necesaria
para brindar una atención integral a la paciente portadora de un cáncer mamario.
11.2.6 El manejo del cáncer mamario es
multidisciplinario, por lo que se requiere la intervención de diversos
especialistas.
11.2.7 Los procedimientos quirúrgicos iniciales requieren
en ocasiones de la combinación de esquemas terapéuticos sistémicos y
locorregionales de radioterapia.
11.3 Los diferentes tratamientos quirúrgicos son:
11.3.1 Conservador,
11.3.2 Radical curativo,
11.3.3 Radical paliativo, y
11.3.4 Reconstructivo.
11.4 Los diferentes tratamientos quirúrgicos requieren
combinación de esquemas terapéuticos complementarios.
11.4.1 Radioterapia (complementaria o paliativa),
11.4.2 Quimioterapia (neoadyuvante, adyuvante y
paliativa), y
11.4.3 Hormonoterapia (adyuvante y paliativa).
11.5 Lesiones no palpables
11.5.1 La lesión no palpable es un hallazgo radiológico
que muestra imagen sospechosa de malignidad que se aprecia en una mastografía de
mujer asintomática, donde el examen físico intencionado de las glándulas
mamarias es normal.
11.5.2 Procedimientos de manejo
11.5.2.1 Evaluación mamográfica. Biopsia del espécimen
obtenido en quirófano bajo anestesia local o general con aguja localizadora.
11.5.2.2 Estudio radiográfico transoperatorio de la pieza
quirúrgica que confirme que la lesión ha
sido extirpada.
11.5.2.3 Descripción patológica.
11.5.2.4 Estudio de mastografía de control que confirme
la desaparición de la lesión.
11.5.3 Si hay manifestaciones residuales de la lesión (microcalcificaciones
o imágenes positivas), se debe realizar una nueva intervención y evaluación para
tomar la decisión sobre el tratamiento.
11.6 Carcinoma ductal in situ (Tis).
11.6.1 La decisión terapéutica se realiza con base en:
11.6.1.1 Tamaño tumoral,
11.6.1.2 Márgenes tumorales,
11.6.1.3 Subtipo histológico y grado de diferenciación
celular, y
11.6.1.4 Patrón de calcificaciones.
11.6.2 Los procedimientos a emplear son:
11.6.2.1 Escisión local amplia,
11.6.2.2 Escisión local más radioterapia más
hormonoterapia, y
11.6.2.3 Mastectomía total.
11.6.3 El carcinoma lobular in situ (Tis), es un factor
de riesgo para desarrollar un carcinoma invasor; una vez establecido el
diagnóstico por histopatología requiere sólo de una vigilancia clínica y
radiológica rigurosa.
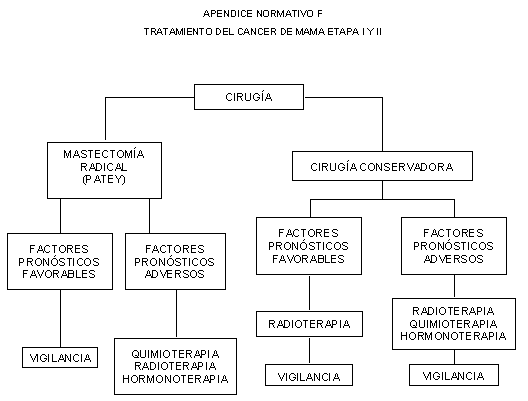
11.7 Tratamiento quirúrgico del cáncer mamario invasor en
estadios I y II (excepto T3 NO MO), conforme al Apéndice normativo F.
11.7.1 La cirugía es el tratamiento inicial de elección y
puede ser radical o conservadora.
11.7.1.1 El tratamiento radical es la mastectomía radical
modificada.
11.7.1.2 El tratamiento conservador consiste en la
escisión amplia con márgenes adecuados, disección axilar y radioterapia
postoperatoria al tejido mamario.
El éxito de este tratamiento se basa en la selección óptima
de las pacientes y en la participación multidisciplinaria.
11.7.2 Indicaciones para el tratamiento radical.
11.7.2.1 Preferencia de la enferma por ese método
posterior a una información completa.
11.7.2.2 Multicentricidad clínica y o radiológica,
11.7.2.3 Tamaño tumoral mayor de 3 cm de diámetro,
11.7.2.4 Relación mama-tumor desfavorable,
11.7.2.5 Componente intraductal extenso mayor del 25%,
11.7.2.6 Enfermedad de Paget,
11.7.2.7 Cáncer mamario y embarazo de primero o segundo
trimestre,
11.7.2.8 No contar con radioterapia postoperatoria,
11.7.2.9 Antecedentes de radiación, o
11.7.2.10 Enfermedades de la colágena.
11.7.3 Indicaciones para el tratamiento conservador.
11.7.3.1 Tumor primario no mayor de 3 cm,
11.7.3.2 No haber multicentricidad clínica o radiológica,
11.7.3.3 No existir microcalcificaciones ni otros signos
radiológicos,
11.7.3.4 Que el tumor no contenga un componente
intraductal extenso mayor del 25%,
11.7.3.5 Que exista una relación mama-tumor favorable,
11.7.3.6 Que no coexista con enfermedades de la colágena,
11.7.3.7 Que no coexista con embarazo del primero y o
segundo trimestre, o
11.7.3.8 Que se cuente con posibilidades de dar
radioterapia postoperatoria eficaz.
11.7.4 Contraindicaciones relativas:
11.7.4.1 Tumor central, o
11.7.4.2 Enfermedad de Paget.
11.8 Las indicaciones de la radioterapia postoperatoria
en estadios I y II se deben utilizar como complemento de cirugía conservadora.
11.8.1 Después de la mastectomía radical deben efectuarse
los siguientes procedimientos:
11.8.1.1 Cuando el tumor primario está localizado en área
retroareolar o cuadrantes mediales y la pieza quirúrgica mostró ganglios
metastásicos axilares, se da:
Irradiación sobre la cadena linfática mamaria interna.
11.8.1.2 Si el tumor primario es mayor de 4 cm, se da:
Irradiación a hueco supraclavicular.
11.8.1.3 Si el tumor primario es de más de 4 cm, hay más
de 4 ganglios axilares positivos, hay ruptura de cápsula de ganglio con invasión
a grasa axilar, tiene invasión cutánea o de la fascia del pectoral, existe
permeación tumoral de linfáticos dérmicos, los tumores son multicéntricos y el
tumor está cercano al borde o lecho quirúrgico, se da:
Ciclo mamario completo
11.9 Tratamiento sistémico con quimio y/o hormonoterapia
posterior a tratamiento quirúrgico en Estadios I y II.
11.9.1 Este tratamiento (adyuvante) se aplica a la
paciente que fue tratada inicialmente con cirugía, y en la cual existe la
posibilidad de recurrencia o recaída local o enfermedad metastásica a distancia
(esto determinado por factores pronóstico).
11.9.2 La quimioterapia, en términos generales, se debe
recomendar en las mujeres menores de 50 años.
11.9.3 En pacientes mayores de 50 años con una alta
posibilidad de recurrencia, se recomienda el uso de quimio y hormonoterapia
secuencial.
11.9.4 La hormonoterapia se debe recomendar cuando
existen receptores hormonales positivos en el tumor independientemente de la
edad.
11.10 Tratamiento del cáncer mamario en estadio III,
conforme al Apéndice normativo G.
11.10.1 Se considera a esta entidad como una enfermedad
neoplásica maligna locorregionalmente avanzada (mama y área de linfoportadores),
y donde en los estudios clínicos y de extensión de gabinete no ha sido posible
detectar enfermedad metastásica a distancia, y en la que las recurrencias
locales o regionales y enfermedad metastásica a distancia es muy alta.
11.10.2 En el tratamiento de este estadio se debe
utilizar la combinación de cirugía, radioterapia, quimioterapia y
hormonoterapia; la secuencia de la administración de dichos tratamientos
dependen de:
a) La etapificación de la enfermedad.
b) La respuesta que presente el tumor al tratamiento
inicial.
c) Los recursos humanos y materiales.
11.10.3 En términos generales, el tratamiento de inicio
es sistémico, seguido de un procedimiento locorregional (cirugía y radioterapia)
para posteriormente consolidar con quimioterapia.
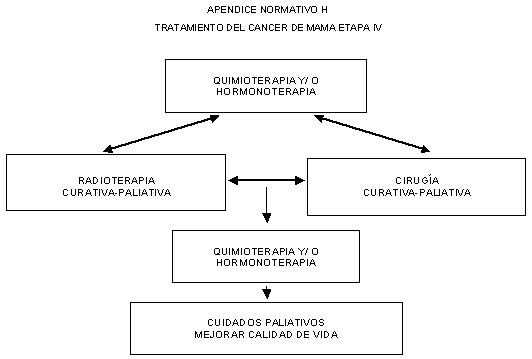
11.11 Tratamiento del cáncer mamario en estadio IV,
conforme al Apéndice normativo H.
11.11.1 Se considera a estas pacientes portadoras de
enfermedad diseminada.
11.11.2 La finalidad del tratamiento en este estadio es
paliativa, y el objetivo es combatir los síntomas y proporcionar una calidad de
vida aceptable.
11.11.3 El tratamiento inicial es sistémico.
11.11.3.1 Hormonoterapia si el tumor posee receptores
hormonales; si el volumen tumoral es pequeño, no hay enfermedad visceral y la
evolución es lenta.
11.11.3.2 Quimioterapia si el tumor no posee receptores
hormonales, un gran volumen tumoral, hay enfermedad visceral y el crecimiento
tumoral es rápido.
11.11.4 Cirugía paliativa sobre el tumor primario y/o las
metástasis.
11.11.5 Radioterapia paliativa en metástasis óseas y en
sistema nervioso central.
12. Procedimientos en cáncer de mama y embarazo
12.1 El interrogatorio minucioso y el examen clínico
detallado de las glándulas mamarias, en la consulta prenatal, son fundamentales
para establecer el diagnóstico. El estudio radiológico de las glándulas mamarias
es poco útil debido al aumento de la densidad del tejido mamario, además de que
no es conveniente que la mujer embarazada se exponga a radiación ionizante. En
cambio, el ultrasonido mamario puede detectar tumores si hay sospecha clínica.
Ver la NOM-007-SSA2-1993.
12.2. Ante la sospecha de un tumor mamario que coincida
con un embarazo, la paciente debe ser canalizada a un centro especializado para
su manejo, se debe investigar la naturaleza histológica del tumor; se debe hacer
biopsia para establecer el diagnóstico, con aguja de corte o bien biopsia
quirúrgica abierta.
12.3 Una vez confirmado el diagnóstico de cáncer se debe
manifestar la etapa en que se encontró, como se realiza en la paciente no
embarazada.
12.4 Estudios complementarios
12.4.1 Hay limitación para el uso de estudios de
extensión como el rastreo óseo; si se considera necesario realizar la
telerradiografía del tórax, ultrasonido hepático y la mastografía, debe ser con
la adecuada protección del producto.
12.5 Tratamiento
12.5.1 El tratamiento depende de dos factores: a)
etapa clínica, y b) edad gestacional. En términos generales, se maneja de
la misma forma que la mujer no embarazada, teniendo en cuenta que:
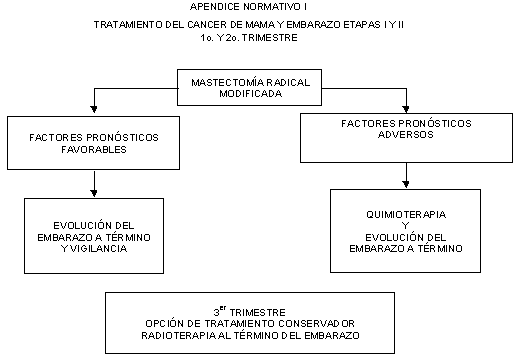
12.5.1.1 No debe recibir tratamiento con radiaciones
ionizantes mientras esté embarazada, conforme a lo establecido en el Apéndice
normativo I.
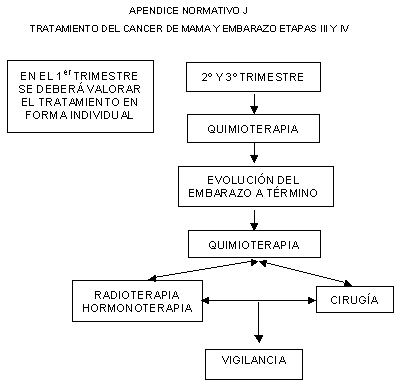
12.5.1.2 Si amerita tratamiento con citotóxicos, éstos no
deben administrarse durante el primer trimestre del embarazo, y no se deben
emplear esquemas de quimioterapia que contengan taxanos, metotrexato y/o agentes
alquilantes, por lo que se deberá seguir el tratamiento como lo establece el
Apéndice normativo J.
12.5.1.3 Es necesario el concurso de un grupo
multidisciplinario.
12.5.1.4 No se debe recomendar la interrupción del
embarazo, ya que el pronóstico de la paciente no mejora en cuanto a la sobrevida.
13. Cáncer de mama en el varón
13.1 Se consideran factores de riesgo en el varón:
13.1.1 Hepatopatías,
13.1.2 Síndrome de Klinefelter,
13.1.3 Administración de estrógenos, y
13.1.4 Radiación ionizante.
13.2 En todos los casos de manifestaciones clínicas
sugestivas, deben efectuarse lo más pronto posible, acciones de diagnóstico y
tratamiento.
13.3 El diagnóstico se debe basar particularmente en:
13.3.1 Historia clínica,
13.3.2 Mastografía,
13.3.3 Ultrasonido,
13.3.4 Biopsia, y
13.3.5 Estudio histopatológico.
13.4 El tipo histológico que con mayor frecuencia se
encuentra es el carcinoma canalicular, seguido de carcinoma papilar mucinoso e
inflamatorio, las características histológicas son idénticas a las encontradas
en la mujer.
13.5 El diagnóstico diferencial se establece básicamente
con:
13.5.1 Ginecomastia,
13.5.2 Lipomas,
13.5.3 Fibromas,
13.5.4 Padecimientos infecciosos, y
13.5.5 Tuberculosis.
13.6 Tratamiento.
13.6.1 El tratamiento en estadios I y II debe ser
mediante mastectomía radical.
13.6.2 En todos los casos con metástasis axilares
demostradas se utiliza radiación postoperatoria.
13.6.3 Quimioterapia. A pesar de la poca información con
la que se cuenta a largo plazo, se recomienda el uso de tratamiento adyuvante
sólo en pacientes con ganglios axilares positivos, con los mismos esquemas que
son utilizados en la mujer.
13.6.4 Hormonoterapia. En caso de receptores positivos,
el tratamiento hormonal tiene una respuesta similar que en la mujer.
13.7 Pronóstico. Está condicionado por la etapa clínica,
siendo semejante al de la mujer.
14. Educación continua al personal de salud
14.1 Para la educación al personal de salud, se debe
tomar en cuenta el perfil de riesgo de la población, así como las necesidades
institucionales, las características del personal y responsabilidad del mismo,
el perfil cultural de la población y su entorno social.
14.2 Las instituciones del Sector Público deben
desarrollar planes de capacitación y actualización para médicos, patólogos
radiólogos, técnicos radiólogos y todo aquel personal de salud que se encuentre
involucrado en el programa de prevención y control de cáncer mamario.
15. Control de calidad
15.1 Para evaluar la calidad del diagnóstico temprano de
cáncer mamario se deben considerar todas las etapas del proceso de detección del
mismo.
15.2 Para favorecer un control de calidad adecuado, se
establecen dos mecanismos:
15.2.1 El control interno, y
15.2.2 El control externo.
15.3 Los procedimientos para los controles de calidad
interno y externo deben ser homogéneos en todas las instituciones del Sector
Público.
15.4 El control de calidad interno debe ser aleatorio,
sistemático y estandarizado; debe incluir la toma de mastografías, la
correlación histopatológica y el monitoreo del personal técnico.
15.5 Cada institución debe realizar visitas periódicas de
supervisión por un grupo de expertos que verifica el desarrollo y calidad del
control interno, evalúa anualmente las acciones, asesora al personal e informa a
toda la estructura de salud.
15.6 Es necesario que cada institución haga un registro
de seguimiento de todos los casos recibidos, al igual que los tratamientos
instituidos.
15.7 Debe registrarse el número de lesiones residuales y
el de casos de cáncer invasor después del tratamiento conservador.
16. Evaluación
16.1 La evaluación se debe llevar a cabo, considerando
las actividades que, para el caso, deben servir de indicadores de cobertura,
proceso y resultado.
16.2 Cobertura de detección, proporción de mujeres con
estudio mamográfico anormal en la detección de primera vez, proporción de
estudios confirmados por histopatología, proporción de tratamientos y
seguimiento de casos.
16.3 Calidad de la toma de estudio, entrega de
resultados, prontitud de manejo de la paciente con estudio anormal.
16.4 Disminución o incremento de la incidencia del cáncer
de la mama, incremento del diagnóstico precoz, disminución de la mortalidad por
cáncer de mama.
16.5 La evaluación debe realizarse por cada institución
que conforma el Sistema Nacional de Salud en forma anual en los diversos niveles
operativos institucionales.
16.5.1 Para la evaluación de estas actividades se debe
tomar la información que se registre en el Sistema de Vigilancia Epidemiológica
del Cáncer de la Mama.
16.6 Se evalúa la calidad de las mamografías, el tiempo
de atención entre la mamografía anormal y la instauración de un tratamiento, o
los estudios adicionales que sean requeridos en situaciones particulares.
16.7 Cada institución debe evaluar su programa. La
Secretaría de Salud, a través de la Dirección General de Salud Reproductiva, en
coordinación con las instituciones que integran el Sistema Nacional de Salud,
hará la evaluación del programa de cáncer mamario a nivel nacional.
17. Vigilancia epidemiológica
17.1 La Vigilancia Epidemiológica del Cáncer de Mama se
deriva SINAVE, que cumple con las disposiciones del CONAVE, y cuenta con el
consenso de las instituciones que lo conforman.
17.2 Requieren ser objeto de estudio epidemiológico los
casos reportados como probables y confirmados de cáncer de mama.
17.3 El estudio epidemiológico del cáncer de mama implica
el llenado de formatos relacionados con las etapas de detección, diagnóstico,
tratamiento, seguimiento clínico y evaluación. Las fuentes de información parten
de los sistemas ordinarios y de los formatos específicos.
17.4 Son motivo de registro nominal los casos nuevos,
probables y confirmados, independientemente de la etapa clínica.
17.5 La vigilancia epidemiológica de la morbilidad y
mortalidad por cáncer de mama, se debe realizar conforme a la NOM-017-SSA2-1994,
Para la vigilancia epidemiológica.
18. Concordancia con normas internacionales y mexicanas
Esta norma es equivalente con ninguna norma internacional ni
mexicana, por no existir referencia al momento de su elaboración.
19. Bibliografía
19.1 American College of radiology committee on Quality,
assurance in mammography. Radiologic Tecnologist’s manual 1992.
19.2 Clinica Oncology, American CANCER Society. Second
Edition, 1995
19.3 Cohen-L, Fps have vital role in ensuring success of
breast CANCER screening programs. CMAJ.1997; 157:442-444.
19.4 Consenso Nacional Sobre Tratamientos del Cáncer
Mamario. Rev. Inst. Nac. de Canc. Méx. 1995; 41 número 3, 136-145.
19.5 Earp-Ja, Asociados, Lay health advisors: a strategy
for getting the word out about breast CANCER. Department of Health Behavior and
Health Education, University of North Carolina, Chapel Hill 27599 JoAnne Earp
unc.edu Health-Educ-Behav. 1977; 24:432-451.
19.6 Epidemiología SSA, Compendio del Registro
Histopatológico de Neoplasias en México; Primera Edición de 1998.
19.7 Gerard-K, Asociados, UK breast screening programme:
how does it reflect the Forrest recommendatio. School of Health Sciences,
Department of Epidemiology and Public Health, University of Newcastle up United
Kingdom J-Med-Screen. 1997; 4:10.15.
19.8 Gordenne-W, Asociados, Preliminary results of a
screening programme by mobile units in the province o Service Medicaux de la
Province de Liege, Belgium J-Belge-Radiol. 1997; 80:120-121.
19.9 Hernán San Martín. Salud y Enfermedad. Ediciones
Científicas. Editorial La Prensa Médica Mexicana, S.A. de C.V. 4a. Edición,
México 1992.
19.10 Instituto Nacional de Estadística, Geografía e
Informática (INEGI), Estadísticas de Mortalidad; 1990, 1991, 1992, 1993, 1994,
1995, 1996.
19.11 Instituto Nacional del Cáncer de los Estados Unidos
de América, Cáncer del Seno. Cáncer Fax, Enero 1999.
19.12 Joel E. Gray, PhD: Mammographic Quality Control for
the tecnologist and the medical physicist as consultant to the tecnologist. RSNA
Syllabus 1993.
19.13 Kodak Minr, Quality Control Program, Quality
control for mammography, 1991.
19.14 Luengo -S; Asociados, Programs of early detection
of breast CANCER and access of mammography in Sp. Unidad de Investigación,
Instituto de Salud Carlos III, Madrid: 0025-7753.
19.15 Montorsi-W; Germiniani-R, The natural history of
breast CANCER. The impact of prevention and therapy. Scuola di Specializzazione
in Chirurgia dell’Apparato Digerente de Endoscopia Digestiva Chirurgia,
U Studi, Milano Minerva-Chir. 1997; 52:601-617.
19.16 Ramírez Ugalde M. T., Robles Vidal C., Gamboa C.,
Tratamiento conservador de cáncer de mama con cirugía segmentaria y
radioterapia; Inst. Nac. Canc. Méx. 1991; 1456.
19.17 Redman-S, Asociados, Consulting about priorities
for the NHMRC National Breast CANCER
Centre: ho the nominal group technique. NHMRC National Breast CANCER Centre,
Kings Cross,
NSW Aust-N-Z-J-Public-Health. 1997; 21:250-256.
19.18 Robert J. Pizzutiello, John Cullinan, Introduction
to Medical Radiographic Imaging. Eastman Kodak Company, USA, 1993.
19.19 Ruchlin-HS, Prevalence and correlates of breast and
cervical CANCER screening among older. Department of Public Health, Cornell
University Medical College, New York, New York, USA Obstet-Gynecol. 1997;
90:16-21.
19.20 Sánchez Basurto, Carlos: Compendio de Patología
Mamaria. Academia Mexicana de Cirugía Biblioteca de Temas Fundamentales de
Cirugía Ciencia y Cultura Latinoamericana, S.A. de C.V. JGH Editores. México,
1999.
19.21 Sylvester-PA; Asociados, Rate and classification of
interval CANCERs in the breast screening programme. Department of Surgery and
Radiology, Bristol Royal Infirmary Ann-R-Coll-Surg-Engl. 1997; 79:276-277.
19.22 Torres T. Román: Tumores de Mama. Editorial McGraw-Hill
Interamericana. 2a. Edic. México, 1998.
19.23 Wait -S, Asociados, Opportunistic screening of
breast CANCER in France. Laboratoire d’epidemiologie et de santé publique,
Faculté de medeciné, Universite Louis-Pasteur, Stras. Bull-CANCER. 1997;
84:619-624.
19.24 Zeichner JI, Mohar BA, Ramírez U. MT.,
Epidemiología del Cáncer de mama en el Instituto Nacional de Cancerológica
(1989-1990); Canc. Méx. 1993; 1825-1830.
20. Observancia de la Norma
La vigilancia de la aplicación de esta Norma corresponde a la
Secretaría de Salud y a los gobiernos de las entidades federativas, en sus
respectivos ámbitos de competencia.
21. Vigencia
La presente Norma Oficial Mexicana entrará en vigor al día
siguiente al de su publicación en el Diario Oficial de la Federación.
México, D.F., a 28 de febrero de 2003.- El Presidente del
Comité Consultivo Nacional de Normalización de Prevención y Control de
Enfermedades, Roberto Tapia Conyer.- Rúbrica.
22. Apéndices Normativos